Лечение макулодистрофии сетчатки («влажная» форма)
Макулодистрофия сетчатки (синонимы ВМД, макулярная дегенерация, ЦХРД) – это хроническое заболевание сетчатой оболочки глаза, которое возникает у людей старше 50 лет и имеет дистрофическую природу. Болезнь вызывает постепенное, но необратимое разрушение светочувствительных клеток сетчатки, что сопровождается прогрессирующим ухудшением зрения, вплоть до развития слепоты. Специалисты называют возрастную дегенерацию макулы одной из трех основных причин ухудшения зрения у людей пенсионного возраста во всем мире (две другие причины слабовидения – глаукома и диабетическая ретинопатия). Частота выявления макулодистрофии в мире составляет примерно 3 на 1000 населения, в России этот показатель гораздо выше и достигает 15 на 1000 населения.
Если вы или ваши близкие находитесь в группе риска (достигли возраста 50 лет, есть симптомы ухудшения зрения), обязательно пройдите осмотре глаз у врача офтальмолога. Очень многие глазные заболевания долгое время никак не дают о себе знать, и в результате человек постепенно слепнет. Это простое и информативное обследование сможет обнаружить ранние признаки болезни и сберечь зрение!
Видео нашего специалиста о заболевании
Как развивается «влажная» форма ВМД
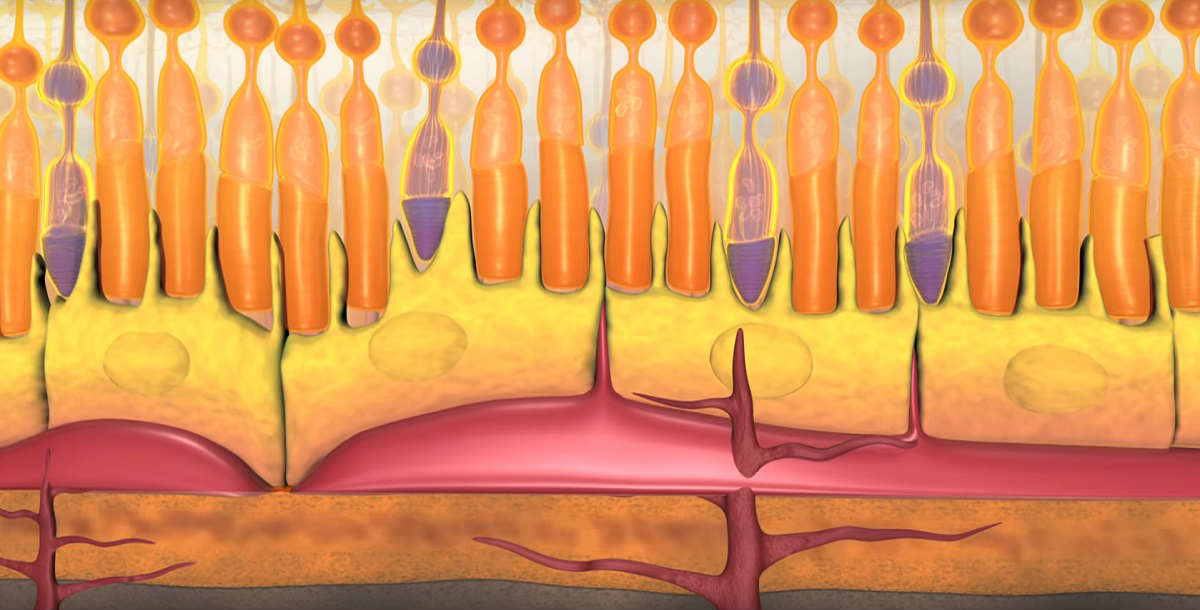
Чтобы понять, что происходит в сетчатке при макулодистрофии, нужно вспомнить особенности строения глаза. При макулярной дегенерации поражается область сетчатки, называемая желтым пятном. Это центральная зона задних отделов глазного яблока, на которую фокусируются световые лучи, проходящие сквозь зрачок.
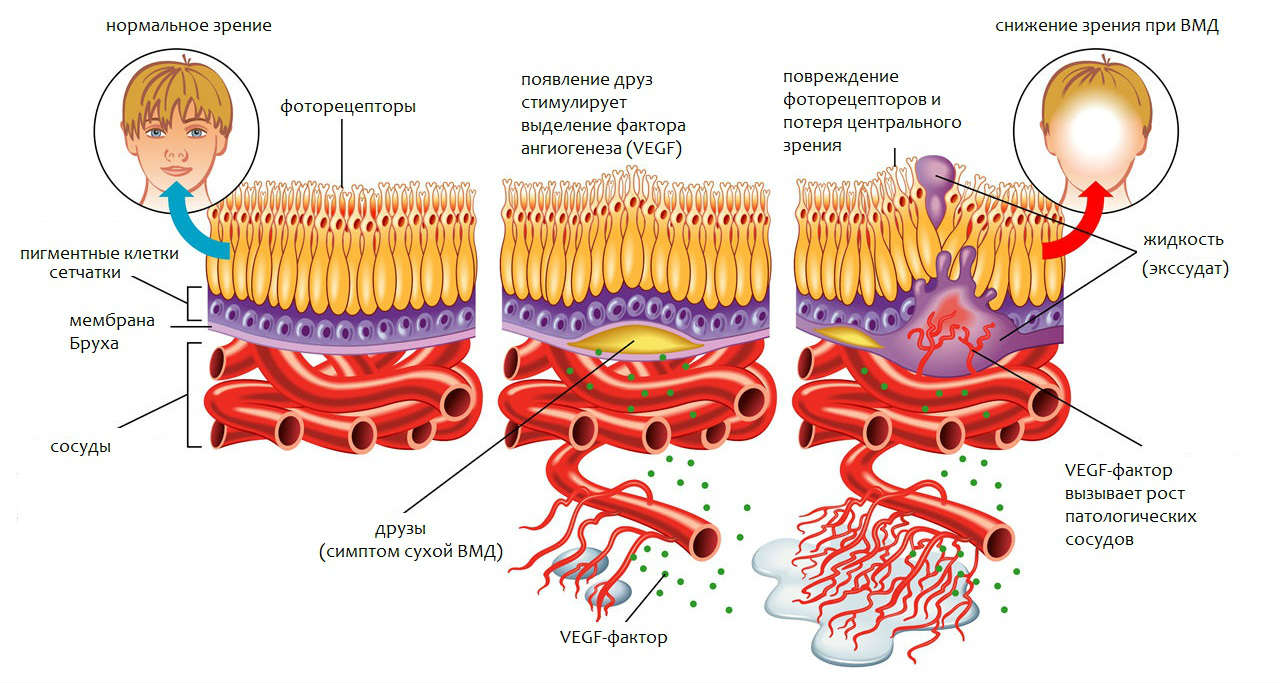
Макула состоит из нескольких слоев специализированных световоспринимающих клеток (фоторецепторов), основная функция которых – обеспечение так называемого центрального зрения. Благодаря рецепторам желтого пятна человек видит четкое детализированное изображение. За слоем фоторецепторов сетчатки расположен слой пигментных клеток, а под ним – тонкая прослойка ткани (она называется мембрана Бруха), которая отделяет рецепторные клетки от подлежащих к ним кровеносных сосудов. По сосудам к сетчатке поступают питательные вещества и кислород.
С возрастом в пространстве между мембраной Бруха и пигментным эпителием появляются глыбки желтоватого пигмента (их называют друзы), которые представляют собой отложения продуктов обмена клеток. Появление друз – это признак старения организма, никаких жалоб при этом не возникает.
Если друзы увеличиваются в размерах или их количество растет, говорят о развитии «сухой» (неэкссудативной) макулодистрофии сетчатки. Скопление большого количества друз сопровождается воспалительными изменениями, в ответ на которые вырабатывается эндотелиальный фактор роста сосудов (англ. VEGF) — биологически активное вещество, вызывающее рост новых кровеносных сосудов глаза. Эти новообразующиеся сосуды тонкие и ломкие, сквозь их стенки в окружающие ткани просачивается плазма и кровь. Накапливающаяся жидкость (экссудат) приподнимает и отслаивает мембрану Бруха от лежащих на ней клеток сетчатки. Развивается «влажная» (экссудативная) форма макулодистрофии. В отличие от «сухой» формы, этот тип поражения макулы быстро прогрессирует и сопровождается стремительной потерей зрения.
Симптомы «влажной» макулодистрофии
«Влажная» форма ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Болевые ощущения даже в далеко зашедшей стадии не появляются. Поражение глаз, как правило, двустороннее, но изменения на одном глазу могут прогрессировать быстрее. Пациент некоторое время не замечает явного снижения зрения, потому что более здоровый глаз берет на себя всю зрительную нагрузку и компенсирует ухудшение зрения на втором глазу.
По мере разрушения все большего количества клеток макулы, зрение быстро ухудшается, его становится невозможно скорректировать с помощью очков. В центре поля зрения появляется размытое пятно, которое достаточно быстро увеличивается в размерах и темнеет. Человеку становится трудно читать, писать, различать лица, он не может выполнять работу, которая требует рассматривания мелких деталей. Окружающие предметы могут восприниматься в искаженном виде, с искривленными контурами.
Диагностика экссудативной формы ВМД
Болезнь можно диагностировать уже во время обычного осмотра у офтальмолога (офтальмоскопии). Во время осмотра глазного дна врач может выявить изменения на глазном дне, характерные для экссудативной формы макулодистрофии. Для уточнения диагноза и оценки степени поражения тканей сетчатки применяют дополнительные методы исследования. Одним из наиболее простых и в то же время информативных методов исследования является тест Амслера, который можно проводить даже в домашних условиях. Также выполняют периметрию (осмотр полей зрения), метод ОКТ, флуоресцентной ангиографии и пр.

Лечение «влажной» формы макулодистрофии
Возрастная дистрофия макулы поддается лечению, пока заболевание не перешло в терминальную стадию. Цель проводимого лечения – остановить прогрессирование изменений в сетчатке и сохранить остроту зрения. Раньше при выявлении ВМД основные усилия были направлены на борьбу с последствиями болезни – разрастанием неполноценных сосудов и просачиванием жидкой части крови. Для этого патологические сосуды «прижигали» с помощью медицинского лазера (лазерная коагуляция сетчатки). Эффект такого лечение носил временный характер. В настоящее время для лечения возрастной дегенерацией макулы, наряду с лазерной коагуляцией, применяют внутриглазные (интравитреальные) инъекции препаратов, которые препятствуют росту патологических сосудов (анти-VEGF).
Интравитреальное введение анти-VEGF препаратов обеспечивает прицельное воздействие на белок, который вызывает рост ненормальных сосудов сетчатки. Такое лечение позволяет задержать прогрессирование болезни на долгие годы и значительно повысить качество жизни больных, а в некоторых случаях – несколько повысить остроту зрения пациента с макулодистрофией.
Несмотря на высокую эффективность интравитреальных инъекций анти-VEGF препаратов, они работают только до момента образования на сетчатке грубых рубцов и значительной потери зрения. Если вам поставили диагноз ВМД, регулярно посещайте врача и не откладывайте лечение, чтобы не потерять зрение!
Во время интравитреальной инъекции врач с помощью специальной иглы вводит препарат в полость глаза, в стекловидное тело. Уколы выполняют с помощью стерильных инструментов, в условиях операционной; их может делать только врач, прошедший специальную подготовку и владеющий техникой внутриглазных инъекций. Процедура введения проводится после закапывания обезболивающих капель и не сопровождается болевыми ощущениями.
Анти-VEGF препарат, попадая в полость глаза, блокирует выделение эндотелиального фактора роста сосудов, в результате чего новые аномальные сосуды не появляются, уже образовавшиеся патологические сосуды запустевают и спадаются, жидкость (экссудат) рассасывается. Таким образом, удается не только бороться с уже имеющимися симптомами болезни, но и предотвратить их появление, а в некоторых случаях – улучшить остроту зрения.
Для интравитреального введения при ВМД чаще всего используют препараты Луцентис (Lucentis) и Эйлеа (Eylea), также в некоторых клиниках могут применяться Макуджен (Macugen) или Авастин (Avastin). Последний не зарегистрирован в РФ для применения в офтальмологии.
Луцентис был первым препаратом, разработанным для лечения «влажной» макулодистрофии. Через несколько лет для терапии ВМД также стали применять препарат Эйлеа, который отличает более продолжительный лечебный эффект.

В нашем «Центре сетчатки глаза» применяют только препараты Луцентис и Эйлеа, сертифицированные для лечения экссудативной формы макулярной дегенерации. Инъекции проводят опытные врачи, в совершенстве владеющие техникой интравитреального введения препаратов.
Инъекции Луцентиса выполняют по схеме: 0,05 мл препарата интравитреально один раз в месяц. Обычно проводится три инъекции с интервалом 30 дней (для накопления лекарства в полости глаза), после чего врачу необходимо оценить эффект воздействия препарата и подобрать индивидуальную схему лечения в дальнейшем. Лечение препаратом Эйлеа проводят по похожей схеме: три внутриглазные инъекции по 2 мг с интервалом в 30 дней, затем уколы выполняют один раз в два месяца (или реже).
Для ускорения снятия отёка и улучшения кровоснабжения сетчатки могут назначаться курсы сосудистых препаратов, физиотерапевтическое лечение (в т.ч. в домашних условиях — прибор АМВО-01).
Если пациент испытывает трудности со зрением на близком расстоянии, рекомендуют установку макулярной линзы Шариота (МЛШ), которая в разы улучшает зрение на близкой дистанции (15 см.) и позволяет читать без очков или иных дополнительных средств (лупы и т.п.). Это возможно при неактивной форме ВМД.
Видео введения препарата Луцентис
Цены на лечение макулярной дегенерации сетчатки
| Лазерное лечение макулярного отёка сетчатки | от 12 000 рублей |
| Интравитреальное введение anti-VEGF препаратов | от 44 000 рублей |
ВНИМАНИЕ! Точную стоимость лечения можно будет сказать только после очной коснультации, когда будет определено состояние сетчатки глаз пациента и составлен план лечения. Узнать стоимость основных процедур и операций вы можете в разделе ЦЕНЫ.
